専門分野
札幌医科大学医学部 内科学講座 循環病態内科学分野では、「循環器領域」、「腎臓領域」、「糖尿病」、「内分泌代謝領域」を専門として診療、研究、教育をおこなっております。
複数の学会の認定施設であり、それぞれの専門医資格を有するスタッフが診療にあたります。
複数の学会の認定施設であり、それぞれの専門医資格を有するスタッフが診療にあたります。
施設認定
- 循環器専門医研修施設
- 不整脈専門医研修施設
- 心血管カテーテル治療専門医研修施設
- 腎臓専門医教育施設
- 透析専門医教育関連施設
- 糖尿病専門医教育施設
- 高血圧認定研修施設
- その他
診療実績
患者数

- 外来延べ総数: 30,180 名
- うち 新来: 648 名
- うち 再来: 29,532 名
- 入院総数: 1,172 名
- 退院総数: 1,171 名
- うち 死亡退院: 6 名(うち剖検: 1 名)
主な検査・処置件数
- 心血管カテーテル治療
- 経皮的冠動脈形成術 (PCI): 167 件(うち ロータブレーター: 8 件、血管内石灰化破砕術(IVL):11 件)
- 経カテーテル大動脈弁留置術 (TAVI): 61 件
- 経皮的僧帽弁接合不全修復術 (TEER): 18 件
- 経皮的左心耳閉鎖術 (LAAC): 3 件
- 経皮的中隔心筋焼灼術 (PTSMA): 3 件
- 経皮経静脈的僧帽弁交連切開術 (PTMC): 0 件
- 末梢血管形成術 (EVT): 14 件
- 経皮的腎動脈形成術 (PTRA): 4 件
- バルーン肺動脈形成術 (BPA): 27 件
- 補助循環
- 体外式膜型人工肺 (VA-ECMO/PCPS): 8 件
- 大動脈内バルーンパンピング (IABP): 47 件
- 補助循環用ポンプカテーテル (IMPELLA): 7 件
- 心血管カテーテル検査
- 冠動脈造影 (CAG): 488 件 (うち アセチルコリン負荷: 6 件)
- 右心カテーテル: 222 件
- 心筋生検: 44 件
- 下肢造影: 14 件
- 不整脈関連
- 心臓電気生理学的検査 (EPS): 266 件
- うち カテーテルアブレーション: 264 件
- うち 心房細動に対するアブレーション: 171 件
- 植込み型心臓デバイス手術
- ペースメーカー: 51 件(うち ジェネレータ交換: 13 件)
- 植込み型除細動器: 48 件(うち ジェネレータ交換: 20 件)
- 両室ペーシング機能付き植込み型除細動器: 14 件(うち ジェネレータ交換: 6 件)
- 両心室ペースメーカー: 21件(うち ジェネレータ交換: 14 件)
- 植込み型心電計: 7件
- 腎疾患関連
- 腎生検: 44名
- 血液透析導入:22名
- 腹膜透析新規導入: 1名
- 腎移植 (当院実施): 7名
- 内分泌代謝疾患関連
- 持続血糖モニター (CGM): 126 件
- 持続皮下インスリン注入療法 (CSII): 9 件
- うち リアルタイムCGM併用インスリンポンプ (SAP): 3 件
- 内分泌疾患 入院患者: 18 名
- うち 副腎疾患: 7 名、下垂体疾患: 5 名、その他: 6 名
- 画像・核医学検査
- 心臓MRI: 313件 (造影: 229件、非造影: 84件)
- 冠動脈CT: 149件
- FDG-PET/CT: 36 件
- PYP心筋シンチグラフィ: 60件
- BMIPP心筋シンチグラフィ: 4 件
- MIBG心筋シンチグラフィ: 27 件
- Tc/Tl心筋シンチグラフィ: 134 件 (負荷: 133 件、安静: 1件)
- 心プールシンチグラフィ: 0 件
- 肺血流・換気シンチグラフィ: 12 件
- 肺血流シンチグラフィ (単独): 6 件
- 肺換気シンチグラフィ (単独): 1 件
- 腎シンチグラフィ (レノグラム): 3 件
- 甲状腺シンチグラフィ: 2 件
- 副甲状腺シンチグラフィ: 6 件
- 副腎シンチグラフィ: 3 件
- ガリウムシンチグラフィ: 3 件
- 超音波検査
- 経胸壁心エコー: 4,402 件 (うち ドブタミン負荷: 7 件、エルゴメータ運動負荷: 3 件、ハンドグリップ負荷: 8 件、生食バブルコントラスト: 3 件)
- 経食道心エコー: 151 件
- 頸動脈エコー: 466 件
- 下肢動脈エコー: 60 件
- 下肢静脈エコー: 1,143 件
- 上肢動脈エコー: 4 件
- 上肢静脈エコー: 8 件
- 腎動脈エコー: 47 件
- 生理機能検査
- ホルター心電図検査: 368 件(24時間ホルター心電図: 295 件、7日間ホルター心電図: 73 件)
- 心肺運動負荷テスト(CPX): 34 件
- トレッドミル負荷心電図: 4 件
- 24時間自由行動下血圧測定 (ABPM): 1 件
外来担当医表
新患外来
| 診療室 | 月曜日 | 火曜日 | 水曜日 | 木曜日 | 金曜日 |
|---|---|---|---|---|---|
| 22番診察室 |
|
|
|
|
|
専門外来(再来)
| 診察室 | 月曜日 | 火曜日 | 水曜日 | 木曜日 | 金曜日 |
|---|---|---|---|---|---|
| 24番診察室 | 循環器・腎臓・ 内分泌代謝 古橋 眞人 |
||||
| 4番診察室 | 不整脈 藤戸 健史 |
糖尿病 中田 圭 (午前) 不整脈 2 續 太郎 (午後) |
腎臓・高血圧 後町 結(午前) 循環器 中田 潤 (午後) |
腎臓・高血圧 西沢 慶太郎 (午前) 後町 結 (午後) |
心筋症・アミロイドーシス 矢野 俊之 |
| 5番診察室 | 循環器 村上 直人(午前) 糖尿病 佐藤 達也(午後) |
不整脈 1 神山 直之 |
循環器 橋本 暁佳(午前) 肺高血圧 小山 雅之(1, 3, 5週) 橋本 暁佳(2, 4週) |
循環器 村中 敦子 |
循環器 丹野 雅也 |
| 6番診察室 | 心不全 永野 伸卓 |
冠動脈疾患 國分 宣明 |
循環器・糖尿病 神津 英至 |
内分泌代謝 小川 俊史(午前) 糖尿病・内分泌代謝 隅田 健太郎(午後) |
腫瘍循環器 神津 英至(午前) 糖尿病 寺沢 誠(午後) |
| 予備診察室 | 糖尿病 佐藤 達也(午前) 循環器 村上 直人(午後) |
心房細動アブレーションについて
はじめに
不整脈には脈が遅くなる徐脈性不整脈と脈が速くなる頻脈性不整脈に分けられます。徐脈性不整脈に対しては主にペースメーカーなどの機械を植込む治療が行われます。一方で、頻脈性不整脈の治療方法の一つとしてカテーテルアブレーションと呼ばれる治療があります。
近年、カテーテルアブレーションの治療技術の進歩や新たな機器の開発が目覚ましく、安全性や成功率が高まり治療件数が増加しています。日本全国で、2016年度からは毎年約10,000件のペース増えており、2019年度は年間約96,000件の治療が行われています。しかし、狭心症や心筋梗塞に対するカテーテル治療(経皮的冠動脈形成術)と比べると件数は少なく治療可能な施設も限られているのが現状です。
カテーテルアブレーションによる治療は1994年に保険適応となりましたが、当院では1992年からこの治療を開始しており全国的にも歴史の長い病院の一つです。2020年には約190件の治療を行っています。そのうちの約7割は心房細動に対するアブレーションであり、その初回成功率は7~8割と全国的に見ても良好な治療成績をおさめています。
近年、カテーテルアブレーションの治療技術の進歩や新たな機器の開発が目覚ましく、安全性や成功率が高まり治療件数が増加しています。日本全国で、2016年度からは毎年約10,000件のペース増えており、2019年度は年間約96,000件の治療が行われています。しかし、狭心症や心筋梗塞に対するカテーテル治療(経皮的冠動脈形成術)と比べると件数は少なく治療可能な施設も限られているのが現状です。
カテーテルアブレーションによる治療は1994年に保険適応となりましたが、当院では1992年からこの治療を開始しており全国的にも歴史の長い病院の一つです。2020年には約190件の治療を行っています。そのうちの約7割は心房細動に対するアブレーションであり、その初回成功率は7~8割と全国的に見ても良好な治療成績をおさめています。
心房細動とは?
心臓は、全身に血液を送るポンプの働きをしており、心臓には4つの部屋があり、上の部屋を心房、下の部屋を心室と呼び、それぞれ左右に分かれています。正常な人は、まず心房が収縮し、次に心室が収縮することで全身に血液を送っています。しかし、心房細動の人は、心房が震えて収縮できなくなっています。これにより、個人差はありますが脈のリズムが乱れて動悸を感じる人がいます。心房が収縮しなくなるため血液の流れが悪くなり心不全になる人もいます。また、心房内の血液の流れが悪くなることで血液の塊(血栓)を生じ脳梗塞になる人もいます。心房細動による脳梗塞は重症になりやすいといわれ、寝たきりになってしまう人もいます。
心房細動は、持続時間によって分類されており、7日以内に自然と止まる場合は発作性心房細動、7日以上持続する場合は持続性心房細動と呼ばれます。さらに、正常な脈(洞調律)に戻ることができなくなった場合は永続性心房細動とよばれます。一般的に心房細動は進行性であり、治療しなければ永続性心房細動に移行するといわれます。
心房細動は、持続時間によって分類されており、7日以内に自然と止まる場合は発作性心房細動、7日以上持続する場合は持続性心房細動と呼ばれます。さらに、正常な脈(洞調律)に戻ることができなくなった場合は永続性心房細動とよばれます。一般的に心房細動は進行性であり、治療しなければ永続性心房細動に移行するといわれます。
心房細動の治療
心房細動の治療法は、薬物治療、電気的除細動、カテーテーテルアブレーションの3つが挙げられます。
薬物治療は、脳梗塞を予防するための血液をサラサラにする薬(抗凝固薬)、心房細動を起こさないようにする抗不整脈薬、発作時の症状を軽減したり心不全を予防したりするレートコントロール薬(βブロッカー、カルシウム拮抗薬など)があり、患者さんに応じてこれらの薬を組み合わせて治療を行います。アレルギーや副作用がなければすべての患者さんが対象となりますが、基本的には生涯薬を飲み続ける必要があります。
電気的除細動は、電気ショックを行うことで心房細動を停止させ正常の脈(洞調律)に戻す治療です。事前に経食道心エコー検査を行い、鎮静薬で眠った状態で治療を行います。入院が必要となる治療です。また、再発予防効果は全くないため治療後すぐに心房細動が再発する場合があります。そのため、基本的には電気的除細動のみで治療を終了することはありません。
カテーテルアブレーションとは、心臓の中から心房細動の原因となっているところ焼灼したり冷却させたりすることで、心房細動を治療する方法です。カテーテルと呼ばれる長い管を足の付け根の静脈を通して心臓の中に留置し治療を行います。この治療により薬を減らすことができ、患者さんによっては薬を中止し通院が不要となる人もいるため、メリットの大きな治療です。ただし、すべての人が対象となるわけではなく、心房細動の持続時間が長い人や併存疾患によっては治療ができないこともあります。また、まれですが重篤な合併症を生じることもあります。
患者さんに応じてこれらの治療の中から適切なものを組み合わせて治療を行っていきます。
薬物治療は、脳梗塞を予防するための血液をサラサラにする薬(抗凝固薬)、心房細動を起こさないようにする抗不整脈薬、発作時の症状を軽減したり心不全を予防したりするレートコントロール薬(βブロッカー、カルシウム拮抗薬など)があり、患者さんに応じてこれらの薬を組み合わせて治療を行います。アレルギーや副作用がなければすべての患者さんが対象となりますが、基本的には生涯薬を飲み続ける必要があります。
電気的除細動は、電気ショックを行うことで心房細動を停止させ正常の脈(洞調律)に戻す治療です。事前に経食道心エコー検査を行い、鎮静薬で眠った状態で治療を行います。入院が必要となる治療です。また、再発予防効果は全くないため治療後すぐに心房細動が再発する場合があります。そのため、基本的には電気的除細動のみで治療を終了することはありません。
カテーテルアブレーションとは、心臓の中から心房細動の原因となっているところ焼灼したり冷却させたりすることで、心房細動を治療する方法です。カテーテルと呼ばれる長い管を足の付け根の静脈を通して心臓の中に留置し治療を行います。この治療により薬を減らすことができ、患者さんによっては薬を中止し通院が不要となる人もいるため、メリットの大きな治療です。ただし、すべての人が対象となるわけではなく、心房細動の持続時間が長い人や併存疾患によっては治療ができないこともあります。また、まれですが重篤な合併症を生じることもあります。
患者さんに応じてこれらの治療の中から適切なものを組み合わせて治療を行っていきます。
心房細動のカテーテルアブレーションの実際
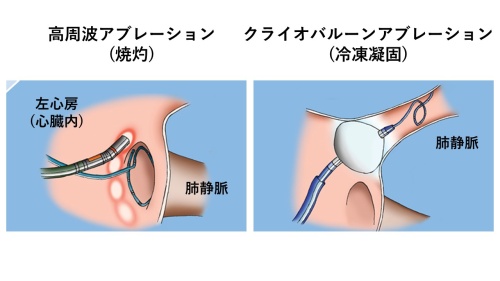
発作性心房細動の方は、通常は肺静脈隔離術のみで終了しますが、持続性心房細動の方は、肺静脈以外の部位にも治療を行う場合があります。
入院期間は当院では5泊6日を基本としています。退院後は、すぐに今まで通りの生活、仕事を行うことが可能ですが、1週間程度は激しい運動は控えていただいています。内服薬はアブレーション後も数か月間は継続が必要となりますが、患者さんによってはその後中止することが可能となります。通常、術後約2年間は経過をみさせていただき、再発がなければ当院への通院は終了となります。
(図はCirc Arrhythm Electrophysiol 2021;14:e009573.より引用)
その他のカテーテルアブレーションについて
今回、心房細動のカテーテルアブレーションについて紹介しましたが、発作性上室性頻拍、WPW症候群、心房粗動、心室期外収縮、心室頻拍に対しても多くのカテーテルアブレーションを行っており、良好な治療成績をおさめています。
治療を希望される方へ
カテーテルアブレーションは、技術や医療機器の進歩により安全性や治療成績が向上し、多くの患者さんに行われるようになってきました。しかし、必ずしも全ての方に適した治療であるとは言えません。当院での治療を御希望される方は、かかりつけの医師とよく相談し、当院の医療連携室を通じて受診の予約をお取り下さい。
※ 日本不整脈心電学会で心房細動および心房細動の治療についてYouTubeで紹介していますので、ホームページをご参照ください。
※ 日本不整脈心電学会で心房細動および心房細動の治療についてYouTubeで紹介していますので、ホームページをご参照ください。
弁膜症カテーテル治療について(TAVI・マイトラクリップ)
はじめに

経カテーテル的大動脈弁留置術(TAVI)について
TAVIとは、大動脈弁狭窄症に対する新しい治療法で、従来の開胸手術(大動脈弁置換術)に比べ、体への負担が少なく、入院期間も短いのが特徴です。高齢のため体力が低下している方や、合併疾患を持つ方など、開胸手術を受けられない患者さんを対象とした治療法です。
大動脈弁狭窄症とは?
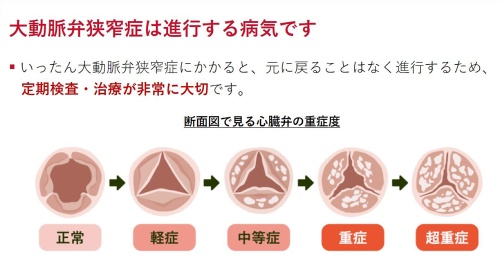
大動脈弁狭窄症の治療
悪くなった弁を薬で治すことはできず、内科的治療では症状を緩和することしかできません。従来、重症の大動脈弁狭窄症に対しては、手術で弁をとりかえることが唯一の治療法でした。開胸手術(大動脈弁置換術)は確立された治療ですが、身体への負担が大きく、すべての患者さんに施行できる治療ではありませんでした。ご高齢の方や、胸部手術歴のある方、慢性閉塞性肺疾患や肝硬変など合併症のある方など、従来の開胸手術が難しい患者さんに対する選択肢として登場したのが、TAVIです。この手術は、カテーテル(医療用のチューブ)を足の付け根の動脈より挿入し、十分に開かなくなった大動脈弁の上に留置してくるものです。当院では、2015年よりTAVIを開始し、これまで重症例を含め、多くの治療経験を積み、良好な治療成績をおさめています。
TAVIの実際
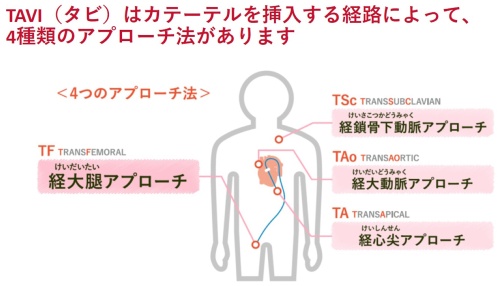
外科的大動脈弁置換術後の人工弁機能不全に対するTAVI
生体弁による外科的大動脈弁置換術を受けた後に、時間経過とともに生体弁が劣化し、機能不全をきたすことがあります。従来は、2回目の開胸手術が唯一の治療選択肢でしたが、こうした症例も外科的生体弁の内側にTAVIで使用する弁を留置する方法で治療可能となってきています(Valve-in-valve TAVI)。当院においても2020年6月より、Valve-in-valve TAVIを実施しています。
(図はエドワーズライフサイエンス(株)より提供)
(図はエドワーズライフサイエンス(株)より提供)
経皮的僧帽弁接合不全修復術(マイトラクリップ)について
マイトラクリップは、僧帽弁閉鎖不全症に対する新しい治療法で、従来の開胸手術(僧帽弁置換術、形成術)に比べ、体への負担が少なく、入院期間も短いのが特徴です。高齢のため体力が低下している方や、合併疾患を持つ方など、開胸手術を受けられない患者さんを対象とした治療法です。
僧帽弁閉鎖不全症とは?
僧帽弁閉鎖不全症は、この心臓弁膜症のひとつで、僧帽弁の閉じが悪くなることで左心室から全身に送り出されるはずの血液の一部が左心房に逆流してしまい、息切れや疲れやすさ等の心不全症状を起こすようになります。日本では75歳以上の10人に1人が罹患していると言われており、高齢者に多い疾患です。軽症であれば自覚症状はありませんが、悪化すると心不全等を引き起こし、命に関わる危険性もあります。
僧帽弁閉鎖不全症の治療
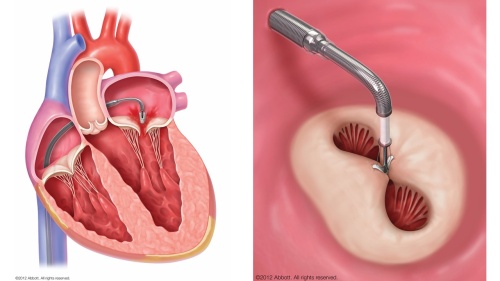
マイトラクリップの実際

治療を希望される方へ
弁膜症に対するカテーテル治療により、従来は治療が困難であった方も、治療できる可能性が広がっていることは事実ですが、これらの治療は、必ずしも全ての方に適した治療であるとは言えません。当院での治療を御希望される方は、かかりつけの医師とよく相談し、当院の医療連携室を通じて受診の予約をお取り下さい。
(画像はアボットメディカルジャパン合同会社より提供)
(画像はアボットメディカルジャパン合同会社より提供)
経皮的左心耳閉鎖術について(WATCHMAN)
はじめに

心房細動と脳梗塞について
心臓は、血液を全身に循環させるためのポンプです。1分間に約60〜80回、1日に10万回以上休むことなく拍動しています。心臓は4つの部屋からできており、肺で酸素を取り込んだ血液は肺静脈から左心房へ、左心房から左心室へと送られ、左心室から大動脈を通って全身に送り出されます。心房細動とは心房が規則正しく収縮できず、ブルブルと痙攣したように小刻みに震えるようになる不整脈です。心房細動では、血流が停滞した結果、左心房内、特に左心耳と呼ばれる部位に血の固まり(血栓)が形成されやすくなります。心房細動が原因でできる血栓の、実に90%は、左心耳と呼ばれる袋状の部位に形成されると言われています。
この血栓が、血流にのって流れて飛んでいき、全身の血管を詰まらせる病気を血栓塞栓症と呼びます。特に、脳の血管を詰まらせた場合には脳梗塞となります。心房細動が原因の脳梗塞は、太い血管が詰まることが多く、重篤な後遺症が残りやすいと言われています。また、心房細動の患者さんの中でも、高齢の方、以前に脳梗塞を起こしたことがある方、心不全や高血圧症、糖尿病といった併存症をお持ちの方は特に脳梗塞のリスクが高くなります。
この血栓が、血流にのって流れて飛んでいき、全身の血管を詰まらせる病気を血栓塞栓症と呼びます。特に、脳の血管を詰まらせた場合には脳梗塞となります。心房細動が原因の脳梗塞は、太い血管が詰まることが多く、重篤な後遺症が残りやすいと言われています。また、心房細動の患者さんの中でも、高齢の方、以前に脳梗塞を起こしたことがある方、心不全や高血圧症、糖尿病といった併存症をお持ちの方は特に脳梗塞のリスクが高くなります。
抗凝固薬による脳梗塞予防と出血性合併症
心房細動が原因となる脳梗塞の予防には、左心房内に血栓ができないようにするために、血を固まりにくくする薬(抗凝固薬)が有効です。抗凝固薬には、ワルファリン、ダビガトラン(プラザキサ)、リバーロキサバン(イグザレルト)、アピキサバン(エリキュース)、エドキサバン(リクシアナ)などいくつかの種類があります。抗凝固薬は、脳梗塞の予防に有効である一方、出血をきたしやすくするという側面があります。ときには脳出血や緊急での治療が必要な消化管出血をきたし、生命に関わることもあります。特に、高齢の方、以前に脳梗塞を起こしたことがある方、高血圧など、先に述べた脳梗塞のリスクが高い方は、出血性合併症のリスクも高いことが分かっています。その他、腎機能や肝機能が悪い、他の種類の血の固まりにくくする薬(抗血栓薬)を服用している、アルコールを常習的に飲む、転倒を繰り返しているなども出血性合併症のリスクを高めます。従来、出血性合併症のリスクが高い患者さんにおいては、出血性合併症のリスクを承知した上で抗凝固薬を継続する、あるいは脳梗塞のリスクを承知した上で抗凝固薬を中止するなどの対応をとらざるを得ませんでした。
WATCHMANによる左心耳閉鎖術とは?
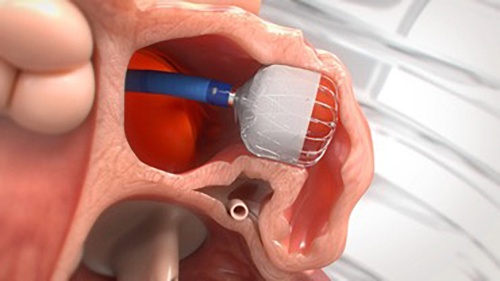
治療は手術室で全身麻酔下に行います。手術に伴う創は1cm程度と小さく、局所麻酔でも治療可能と思われるかもしれませんが、左心耳に安全、かつ正確にWATCHMANを留置するためには、体の動きを完全に抑え、長時間の経食道心エコー検査での観察による苦痛を除去する必要があること等から、全身麻酔が必要になります。まずは、静脈から麻酔薬を注入して眠った状態にし、呼吸を補助するためのチューブを気管に挿入し人工呼吸器で呼吸を管理します。その後、足の付け根の静脈(大腿静脈)からカテーテルを挿入し、心臓内で心房中隔という壁を超えて左心耳まで進めます。その後、左心耳のサイズにあったWATCHMANを選択し、左心耳の中で広げます。適切に左心耳を閉鎖できていることを確認した後に、WATCHMANをカテーテルから切り離して留置します。その後、カテーテルだけを抜去し、終了となります。手術時間は2〜3時間、手術後の入院期間は1週間ほどになります。
経皮的左心耳閉鎖術後の抗血栓薬と術後の検査について
本治療の後、45日までを目処に抗凝固薬(ワルファリンなど)と抗血小板薬(アスピリン)を継続します。45日後を目処に経食道心エコー検査を行い、特に問題がなければ抗凝固薬は中止します。その後、原則、3〜6ヶ月間はアスピリンに加え、もう1つの抗血小板薬であるクロピドグレル(プラビックス)またはプラスグレル(エフィエント)を服用して頂きます。最終的には、いずれかの抗血小板薬を1剤のみ継続することになります。留置したWATCHMANに血栓が付着している、あるいは漏れがある等の場合には、複数回の経食道心エコー検査や造影CT検査での確認が必要になる可能性があります。
治療を希望される方へ
本治療は、これまでにない画期的な治療ではありますが、必ずしも全ての方に適したものあるとは言えません。当院での治療を御希望される方は、かかりつけの医師とよく相談し、当院の医療連携室を通じて受診の予約をお取り下さい。
(画像はBoston Scientific Japan株式会社より提供)
(画像はBoston Scientific Japan株式会社より提供)
